Zdrowy Przedszkolak
Wirus RSV
Syncytialny wirus oddechowy (RSV) to powszechny patogen, który atakuje drogi oddechowe i stanowi istotne zagrożenie dla zdrowia, szczególnie wśród niemowląt, osób starszych oraz pacjentów z obniżoną odpornością. Zakażenie RSV cechuje się szerokim spektrum objawów, od łagodnego przeziębienia po ciężkie zapalenie płuc i oskrzelików, które mogą wymagać hospitalizacji. Ze względu na sezonowy charakter infekcji oraz wysoką zaraźliwość, RSV budzi coraz większe zainteresowanie w medycynie. W artykule przedstawiamy kluczowe informacje na temat objawów, przebiegu, diagnostyki i leczenia zakażeń wywoływanych przez RSV, a także wskazówki dotyczące profilaktyki oraz dostępnych szczepień, które stanowią przełom w ochronie przed tym groźnym wirusem.
Co to jest wirus RSV?
Respiratory Syncytial Virus (w skrócie: wirus RSV) to drobnoustrój należący do rodziny Paramyxoviridae, który stanowi jedną z najpowszechniejszych przyczyn infekcji dróg oddechowych u ludzi na całym świecie. Zakażenia tym czynnikiem patogennym występują sezonowo, przy czym szczyt zachorowań w klimacie umiarkowanym przypada zwykle na miesiące jesienno-zimowe. Ze względu na łatwość przenoszenia i dużą podatność populacji, wirus RSV wywołuje liczne infekcje, często obejmujące zarówno górne, jak i dolne drogi oddechowe. W wielu przypadkach skutkuje to zapaleniem oskrzelików, zapaleniem płuc oraz zaostrzeniami chorób towarzyszących, zwłaszcza u pacjentów obciążonych czynnikami ryzyka (np. wcześniaków, seniorów, osób z obniżoną odpornością).
Kluczowym elementem budowy wirusa RSV jest jego genom złożony z jednoniciowego RNA o ujemnej polarności, osłonka białkowa oraz charakterystyczne glikoproteiny powierzchniowe (F i G). Struktury te decydują o zdolności wirusa do wnikania w komórki nabłonkowe dróg oddechowych i zapoczątkowywania procesu replikacji. W następstwie dochodzi do martwicy nabłonka oraz nasilonej reakcji zapalnej, co wyjaśnia, dlaczego u wielu pacjentów pojawiają się objawy obturacji dróg oddechowych (np. świszczący oddech, duszność).
Wśród specjalistów panuje zgoda, że wirus RSV jest szczególnie groźny dla niemowląt – zwłaszcza wcześniaków – oraz dla osób starszych, jednak w praktyce każdy człowiek, niezależnie od wieku, jest narażony na zakażenie. Dotyczy to również osób dorosłych w pełni zdrowych, choć u nich przebieg jest zwykle łagodniejszy.
Warto przy tym pamiętać, że na świecie nieustannie prowadzi się badania nad ulepszaniem metod diagnostycznych i opracowywaniem nowych form zapobiegania chorobom zakaźnym, w tym nad immunoprofilaktyką skierowaną właśnie przeciwko tak zwanemu syncytialnemu wirusowi oddechowemu.
Wirus RSV a SARS-CoV-2
Pandemia wywołana SARS-CoV-2 (wirusem wywołującym COVID-19) skupiła na sobie uwagę globalnej społeczności medycznej. Choć mechanizmy przenoszenia obu patogenów (kropelkowa i kontaktowa) oraz część objawów mogą być podobne (kaszel, gorączka, osłabienie), wirus RSV i SARS-CoV-2 to odrębne drobnoustroje, różniące się m.in. budową oraz docelową grupą pacjentów szczególnie narażonych na powikłania.
- Wirus RSV to patogen ściśle atakujący drogi oddechowe i najgroźniejszy u niemowląt, małych dzieci i seniorów, choć może również powodować infekcje u dorosłych w każdym wieku.
- SARS-CoV-2 posiada szersze spektrum możliwych powikłań, obejmujących nie tylko płuca, ale także serce, układ nerwowy oraz naczyniowy.
Oba wirusy mogą prowadzić do ostrej niewydolności oddechowej, a pośrednio także do uszkodzenia narządów. Wielu naukowców zwraca uwagę, że w okresach wzmożonej cyrkulacji różnych patogenów dróg oddechowych – w tym grypy, SARS-CoV-2 i wirusa RSV – kluczowe znaczenie ma przestrzeganie zasad higieny, obserwowanie pojawiających się symptomów oraz szczepienia (tam, gdzie są one dostępne).
Wirus RSV: objawy u dorosłych
Zakażenie wirusem RSV u dorosłych bardzo często przybiera postać łagodną, przypominającą typowe przeziębienie.
Do najczęstszych symptomów należą:
- Katar i niedrożność nosa.
- Ból gardła oraz chrypka.
- Kaszel o niewielkim nasileniu.
- Umiarkowana gorączka lub stan podgorączkowy.
- Ogólne osłabienie i bóle mięśniowe.
U zdrowych dorosłych zwykle nie obserwuje się ciężkiego przebiegu ani powikłań, a choroba mija samoczynnie w ciągu 1–2 tygodni. Jednak u seniorów, zwłaszcza z chorobami układu oddechowego (np. przewlekłą obturacyjną chorobą płuc – POChP) albo sercowo-naczyniowego, zakażenie może objawiać się dusznościami, nasilonym kaszlem oraz znacznym osłabieniem, wymagającym interwencji medycznej.
Dla osób o obniżonej odporności, np. w przebiegu chemioterapii lub zakażenia HIV, wirus RSV może okazać się zdecydowanie bardziej niebezpieczny, gdyż ich organizm ma ograniczoną zdolność do zwalczania aktywnego patogenu. W takich przypadkach należy obserwować wszelkie sygnały nasilającej się infekcji i nie bagatelizować nawet pozornie banalnych symptomów.
Objawy RSV u dzieci
Wśród najmłodszych pacjentów, zwłaszcza w wieku poniżej 2. roku życia, zakażenie syncytialnym wirusem oddechowym może przybierać bardziej dramatyczny przebieg. Dzieci mogą doświadczać:
- Intensywnego, męczącego kaszlu.
- Trudności w oddychaniu, objawiających się świszczącym oddechem i przyspieszoną pracą mięśni oddechowych.
- Szybkiego męczenia się w trakcie karmienia (u niemowląt).
- Podwyższonej temperatury ciała, często utrzymującej się przez kilka dni.
- Apatii, rozdrażnienia, płaczliwości.
Nasilone dolegliwości, takie jak duszność czy bezdech, mogą wymagać hospitalizacji. Uważa się, że to właśnie RSV jest jedną z głównych przyczyn zapalenia oskrzelików u niemowląt, czyli stanu, w którym wąskie drogi oddechowe ulegają obturacji wskutek toczącego się procesu zapalnego, zalegającej wydzieliny i obrzęku. Dzieci często wymagają tlenoterapii, odpowiedniego nawodnienia i długotrwałego nadzoru lekarskiego.
Specjaliści zaznaczają, że RSV może być szczególnie niebezpieczny dla wcześniaków z niewykształconym w pełni układem oddechowym oraz dla dzieci z wrodzonymi wadami serca. Ze względu na możliwe poważne konsekwencje, każdy niepokojący symptom, taki jak narastająca duszność czy sine zabarwienie skóry, powinien skłonić opiekunów do niezwłocznego kontaktu z lekarzem.
W tym miejscu warto wspomnieć, że wśród małych pacjentów z nawracającymi infekcjami dolnych dróg oddechowych ważne jest przeanalizowanie ewentualnych czynników ryzyka (np. obecność rodzeństwa uczęszczającego do żłobka czy przedszkola, co sprzyja transmisji patogenów).
RSV – jakie badania wykonać?
W diagnostyce chorób zakaźnych kluczowe znaczenie mają wywiad lekarski i badanie fizykalne, ale w przypadku podejrzenia, że przyczyną infekcji może być RSV, pomocne bywają badania laboratoryjne. Najczęściej stosowane testy to:
- Szybkie testy antygenowe – polegają na wykryciu obecności swoistych białek wirusa w pobranej próbce z dróg oddechowych (np. wymaz z nosa, gardła).
- RT-PCR – metoda bardzo czuła i swoista, pozwalająca na wykrycie materiału genetycznego patogenu w krótkim czasie.
- Badania serologiczne – analizują obecność przeciwciał w surowicy krwi pacjenta, jednak są rzadziej wykorzystywane w ostrych zakażeniach, ponieważ odpowiedź przeciwciałowa rozwija się z opóźnieniem.
W praktyce klinicznej szybkie testy do wykrywania zakażenia RSV często wykonuje się w szpitalach dziecięcych, szczególnie w oddziałach neonatologicznych i pediatrycznych. Ułatwiają one podjęcie decyzji o izolacji pacjentów, a w niektórych przypadkach – o wdrożeniu swoistego postępowania.
Warto zaznaczyć, że w diagnostyce różnicowej bierze się pod uwagę także inne czynniki zakaźne, takie jak grypa, adenowirusy, rinowirusy, a u dorosłych często SARS-CoV-2, zwłaszcza gdy pacjent zgłasza podobne objawy.
Szczepienie na RSV
Przez długi czas prace nad szczepionką przeciwko syncytialnemu wirusowi oddechowemu napotykały liczne trudności, co wynika z charakterystyki biologicznej patogenu i jego zdolności do wywoływania infekcji zarówno w górnych, jak i dolnych drogach oddechowych. Obecnie jednak dostępne są już pewne formy immunoprofilaktyki.
Najważniejsze aspekty dotyczące szczepień lub przeciwciał monoklonalnych przeciw RSV to:
- Bezpieczeństwo – kluczowa kwestia przy wprowadzaniu nowych preparatów, zwłaszcza dla grup ryzyka, w tym wcześniaków i seniorów.
- Skuteczność – z założenia ma ona zapewnić zmniejszenie ciężkości przebiegu zakażenia i zapobieganie powikłaniom, takim jak zapalenie oskrzelików czy płuc.
- Dostępność – programy profilaktyczne często kierowane są do wyselekcjonowanych grup pacjentów, np. wcześniaków lub osób w podeszłym wieku z chorobami współistniejącymi.
Badania kliniczne nad szczepionkami przeciw RSV wciąż trwają, a wśród nich wyróżnia się zarówno klasyczne konstrukcje oparte na inaktywowanych wirusach, jak i nowocześniejsze podejścia bazujące na mRNA bądź wektorach wirusowych. Niedawno zatwierdzono szczepionki przeznaczone dla grup podwyższonego ryzyka, a spodziewać się można dalszych postępów w tym zakresie.
RSV: leczenie
Zdecydowana większość infekcji spowodowanych przez RSV ma charakter samoograniczający się i u zdrowych osób dorosłych nie wymaga interwencji szpitalnej. Postępowanie opiera się wówczas na leczeniu objawowym – stosowaniu leków przeciwgorączkowych i przeciwbólowych (np. paracetamolu, ibuprofenu), nawadnianiu i odpoczynku. W przypadku małych dzieci i osób z grup ryzyka, które częściej doświadczają cięższego przebiegu, konieczna może być hospitalizacja w celu monitorowania funkcji oddechowych i zastosowania tlenoterapii.
W określonych przypadkach bywa stosowane leczenie z wykorzystaniem rybawiryny. Jest to lek przeciwwirusowy o szerokim spektrum działania, jednak ze względu na ewentualne działania niepożądane i ograniczoną skuteczność nie jest rutynowo zalecany przy każdym zakażeniu RSV. Ponadto w grupach wysokiego ryzyka czasem stosuje się immunoprofilaktykę w postaci przeciwciał monoklonalnych (palivizumab), co pomaga zmniejszyć prawdopodobieństwo ciężkiego przebiegu choroby.
Osoby z chorobami współistniejącymi (np.astmą, niewydolnością serca) lub z obniżoną odpornością wymagają szczególnej uwagi. Tutaj istotne jest zindywidualizowane podejście, które powinno uwzględniać ryzyko pogorszenia stanu ogólnego i wystąpienia powikłań.
Powikłania zakażenia wirusem RSV
U większości zdrowych dorosłych zakażenie przebiega łagodnie i nie pozostawia trwałych następstw. Niemniej jednak wirusem RSV można się zarazić wielokrotnie w ciągu życia, co wynika z faktu, że naturalna odporność nie jest w pełni trwała. W przypadku niemowląt, osób starszych i pacjentów z obniżoną odpornością wystąpić mogą:
- Zapalenie oskrzelików – bardzo częste u małych dzieci, często wymagające hospitalizacji.
- Zapalenie płuc – może rozwinąć się jako infekcja pierwotna albo nadkażenie bakteryjne, istotnie obciążające organizm.
- Niewydolność oddechowa – wymagająca wsparcia oddechu (tlen, respirator).
- Zaostrzenie chorób współistniejących – przede wszystkim POChP, astmy, niewydolności serca; powikłania te często obserwuje się u starszych dorosłych.
Należy też podkreślić, że trudności w odróżnieniu objawów zakażenia kilkoma patogenami jednocześnie mogą prowadzić do opóźnień w postawieniu właściwej diagnozy. W przypadku wczesnego rozpoznania i podjęcia leczenia szanse na uniknięcie groźnych konsekwencji znacząco rosną.
Profilaktyka zakażenia RSV
Ochrona przed zachorowaniem nabiera szczególnego znaczenia w przypadku grup najbardziej narażonych na ciężki przebieg choroby – wcześniaków, seniorów i pacjentów z obniżoną odpornością. W strategiach profilaktycznych zaleca się:
- Higienę rąk: częste mycie dłoni wodą z mydłem przez co najmniej 20 sekund lub stosowanie preparatów na bazie alkoholu.
- Unikanie dużych skupisk ludzkich: zwłaszcza w sezonie wzmożonego występowania infekcji dróg oddechowych.
- Dezynfekcję powierzchni: wirus potrafi utrzymywać się przez pewien czas na przedmiotach i powierzchniach, np. na klamkach czy zabawkach.
- Unikanie kontaktu z osobami chorymi: jeśli to możliwe, warto izolować się od zakażonych, zwłaszcza gdy w domu przebywa niemowlę lub osoba w podeszłym wieku.
- Stosowanie masek ochronnych: niekiedy zalecane dla ograniczenia rozprzestrzeniania patogenu drogą kropelkową, choć w przypadku wirusa RSV nie jest to jedyna forma zapobiegania.
- Szczepienia: w krajach, w których są dostępne preparaty skierowane przeciwko RSV, warto rozważyć ich zastosowanie u osób z grup ryzyka zgodnie z obowiązującymi zaleceniami.
Odrębnym zagadnieniem są działania mające na celu podniesienie odporności organizmu. Choć nie istnieje uniwersalna recepta, wiele mówi się o:
- Racjonalnym żywieniu (bogatym w witaminy i minerały).
- Odpowiedniej ilości snu.
- Regularnej aktywności fizycznej.
- Unikaniu stresu i nałogów.
Właściwe wsparcie układu odpornościowego może nie tylko zmniejszyć prawdopodobieństwo zachorowania, ale i sprawić, że przebieg ewentualnej infekcji będzie łagodniejszy.
Poniżej znajduje się dodatkowe omówienie kwestii ważnych z perspektywy praktyki klinicznej oraz naukowych doniesień na temat syncytialnego wirusa oddechowego:
Częstotliwość występowania zakażeń
Badania epidemiologiczne dowodzą, że wirus RSV odpowiada za dużą część infekcji dolnych dróg oddechowych u niemowląt. Z kolei w populacji dorosłych zachorowania mają charakter sezonowy, ale często są bagatelizowane, gdyż przypominają przeziębienie.Wiek pacjentów a przebieg choroby
Dzieci poniżej 6. miesiąca życia są szczególnie narażone na ciężki przebieg zakażenia. U osób powyżej 65. roku życia choroba może zaostrzać istniejące problemy zdrowotne, np. niewydolność serca.Objawy o nietypowym przebiegu
Poza klasycznymi symptomami przeziębieniowymi, u pewnej grupy chorych zaobserwować można powikłania neurologiczne, takie jak drgawki gorączkowe, choć występują one rzadko. W przypadku immunosupresji zakażenie wirusem RSV bywa trudne do opanowania i może nawracać.Podatność na ponowne infekcje
Pomimo wytworzenia przeciwciał, wiele osób w kolejnych latach ponownie zakaża się wirusem RSV, ponieważ odpowiedź immunologiczna jest częściowo nieskuteczna. Dotyczy to zarówno dzieci, jak i dorosłych.Znaczenie badań naukowych
Obecnie prowadzi się liczne projekty nad opracowaniem skutecznych szczepionek, w tym szczepionek mRNA wzorowanych na metodach stosowanych przy SARS-CoV-2. Badane są również nowe przeciwciała monoklonalne, potencjalnie dające lepszą ochronę i działające dłużej niż dotychczasowe rozwiązania.W kontekście rosnącej świadomości społecznej na temat zagrożeń związanych z chorobami wirusowymi istotne jest rzetelne informowanie o metodach zapobiegania i postępowania w razie wystąpienia infekcji. Lekarze oraz instytucje zajmujące się zdrowiem publicznym kładą nacisk nie tylko na praktyki higieniczne, ale też na rolę profilaktyki poprzez szczepienia – o ile są one dostępne i zalecone w danej grupie.
W trakcie poszerzania wiedzy na temat syncytialnego wirusa oddechowego warto zapamiętać, że objawy RSV nie zawsze muszą być jednoznaczne i mogą przypominać szereg innych infekcji. Z kolei ciągła praca nad metodami diagnostycznymi sprawia, że coraz łatwiejsze staje się różnicowanie chorób wywoływanych przez różne wirusy dróg oddechowych.
Jednym z interesujących zagadnień badawczych jest również analiza długofalowych skutków infekcji wywoływanej przez wirus RSV. Istnieją doniesienia sugerujące, że u małych dzieci ciężkie przechorowanie może predysponować do rozwoju świszczącego oddechu czy astmy w późniejszym wieku, choć mechanizmy tego procesu nie zostały w pełni wyjaśnione.
Eksperci podkreślają, że efektywne leczenie RSV wymaga przede wszystkim odpowiedniej diagnostyki i oceny stanu pacjenta. W sytuacjach granicznych, gdy przebieg choroby jest wyjątkowo ciężki, w grę wchodzi wspomaganie oddechu, a w skrajnych przypadkach – wentylacja mechaniczna na oddziale intensywnej terapii. Na szczęście takie scenariusze dotyczą głównie osób obarczonych znacznymi czynnikami ryzyka.
Na zakończenie warto raz jeszcze podkreślić, że zapobieganie transmisji patogenów oddechowych, w tym wirusem RSV, opiera się na zasadach, które zyskały na popularności w ostatnich latach: stosowaniu masek, izolacji chorych, a także dbałości o wietrzenie pomieszczeń. Nawet drobne działania mogą skutecznie ograniczyć szerzenie się infekcji, zwłaszcza wśród najbardziej wrażliwych grup społecznych.
Poniższa tabela podsumowuje kluczowe różnice w przebiegu zakażeń wirusem RSV u różnych grup wiekowych:
Grupa wiekowa Przebieg choroby Potencjalne powikłania Niemowlęta Częste zapalenie oskrzelików, duszność, trudności w karmieniu Niewydolność oddechowa, hospitalizacja Dzieci w wieku 1-5 lat Infekcja górnych i dolnych dróg oddechowych, intensywny kaszel Możliwe zapalenie płuc, konieczna kontrola lekarska Dorośli zdrowi Objawy łagodne, przypominające przeziębienie Zwykle brak poważnych komplikacji Seniorzy Nasilony kaszel, częsta duszność, ryzyko zaostrzenia chorób współistniejących Zaostrzenie POChP, niewydolność krążeniowa, hospitalizacja Jak wynika z powyższego zestawienia, najciężej chorobę przechodzą najmłodsi (zwłaszcza wcześniaki) i osoby starsze.
W celu dalszej poprawy bezpieczeństwa zdrowotnego całej populacji, kluczowe jest rozwijanie szczepień i metod wczesnej diagnostyki. Innowacyjne terapie i przeciwciała monoklonalne dają nadzieję, że w najbliższych latach uda się ograniczyć liczbę powikłań wynikających z zakażeń wirusem RSV.
Syncytialny wirus oddechowy jest jednym z najważniejszych patogenów odpowiedzialnych za sezonowe infekcje dróg oddechowych. Jego groźny potencjał ujawnia się zwłaszcza u grup ryzyka – niemowląt, osób w podeszłym wieku i pacjentów z obniżoną odpornością. Dokładne poznanie sposobów diagnostyki, możliwości terapeutycznych oraz działań profilaktycznych – zarówno na poziomie jednostki (higiena, unikanie kontaktu z chorymi), jak i społeczeństwa (szczepienia, edukacja) – pozwala skuteczniej walczyć z zagrożeniem, jakie stanowi wirus RSV.
W kontekście długofalowych działań epidemiologicznych warto zwrócić uwagę, że prewencja i właściwa opieka nad pacjentami wysokiego ryzyka są w stanie wyraźnie zmniejszyć liczbę hospitalizacji i poważnych powikłań. Choć większość zdrowych dorosłych przechodzi zakażenie łagodnie, wirus RSV nie powinien być bagatelizowany, gdyż jego transmisja w środowisku domowym czy szpitalnym może prowadzić do niebezpiecznych konsekwencji u bardziej podatnych osób.
Ostatecznie można stwierdzić, że wiedza o czynnikach ryzyka, wczesne rozpoznanie i właściwe postępowanie stanowią trzy filary ochrony przed tym powszechnym i wciąż nie w pełni przewidywalnym wirusem. Zachowanie ostrożności i stosowanie dostępnych form immunoprofilaktyki to klucz do ograniczenia przypadków zachorowań oraz do wyraźnego obniżenia wskaźników śmiertelności przypisywanych infekcjom wywołanym przez wirus RSV.
Na zakończenie warto przypomnieć, że leczenie RSV opiera się głównie na łagodzeniu objawów i wsparciu organizmu w walce z infekcją. Z kolei wdrożenie specjalistycznych interwencji (np. podawanie immunoglobulin monoklonalnych) zarezerwowane jest dla szczególnych sytuacji klinicznych. W normalnych okolicznościach, szczególnie gdy pacjent jest w dobrym stanie ogólnym, choroba ustępuje samoistnie, a kluczową rolę odgrywa regeneracja sił i prawidłowa pielęgnacja.
Dlatego tak duże znaczenie ma profilaktyka i dbałość o stan zdrowia, szczególnie w okresach nasilonej zachorowalności. Dzięki temu ryzyko poważnych konsekwencji zakażenia wirusem RSV da się istotnie zminimalizować i uchronić najbardziej narażone grupy przed groźnymi powikłaniami.
Wszawica
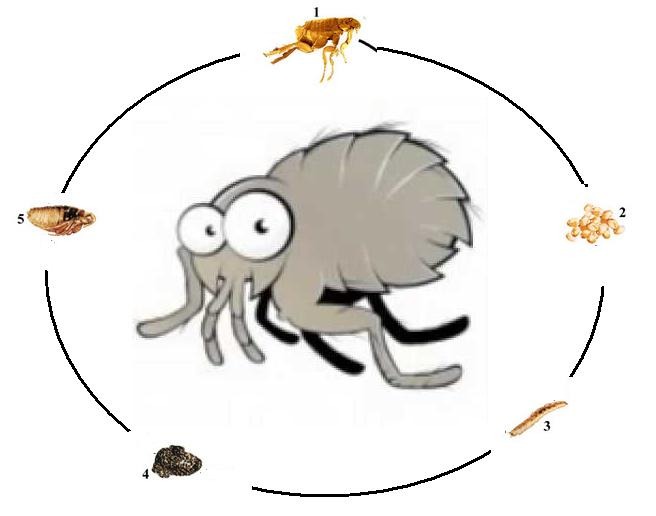
Choroba, którą trzeba leczyć i której nie należy się wstydzić! Wszawica jest chorobą pasożytniczą, wywołaną przez wesz głowową. Przez wielu, choroba ta traktowana jest jeszcze stereotypowo, jako coś wstydliwego. Należy jednak pamiętać, że wszawica nie zawsze wynika z zaniedbań higieny czy długości włosów.
Wesz ludzka, może się pojawić na każdej głowie i w każdym wieku. Problem wszawicy częściej dotyka dzieci, przebywających w dużych skupiskach: w szkołach, przedszkolach na koloniach. Dzieci nie zachowują dystansu, podczas zabawy stykają się głowami, śpią razem, pożyczają sobie szczotki czy gumki do włosów, zakładają nie swoje czapki.
Wszawica – co to za choroba
Wszawica (inaczej pedikuloza) jest chorobą pasożytniczą wywołaną przez wesz głowową (Pediculus humanus capitis). Wszawica występuje we wszystkich krajach świata. Jest to powszechny problem, który nie zawsze jest oznaką braku higieny. Do zarażenia może dojść w każdym wieku, chociaż najczęściej występuje ona u dzieci i młodzieży. Do zarażenia tymi pasożytami łatwiej dochodzi w dużych zbiorowiskach ludzkich (przedszkola, szkoły, internaty, akademiki, kolonie, obozy letnie, koszary, domy pomocy noclegownie). Wszawica nie jest chorobą skóry, lecz chorobą pasożytniczą.
Co powoduje wszawicę?
Najczęściej zarażają się dzieci w wieku 3-12 lat przez kontakty bezpośrednie w trakcie zabawy oraz nie w pełni wyrobione nawyki higieniczne, np.stosowanie wspólnych przedmiotów (szczotki, spinki, grzebienie, ubrania, nakrycia głowy, pluszowe zabawki, materace, pościel).
Jakie są objawy wszawicy i jak ją rozpoznać?
Pierwszym sygnałem wskazującym na obecność wszawicy jest uporczywe swędzenie, najbardziej intensywny w miejscu występowania pasożytów tj. okolicy skroniowej, ciemieniowej i potylicznej głowy. Może temu towarzyszyć zaczerwienienie głowy, szczególnie na linii włosów lub za uszami. Mogą występować przeczosy tj. drobne ranki i zadrapania spowodowane uporczywym świądem i drapaniem. Konsekwencją tego jest uszkodzenie skóry głowy, które może prowadzi do stanów zapalny i otwiera drogę do zakażeń bakteryjnych i/lub grzybiczych. W skrajnych przypadkach na głowie osoby zarażonej wszawicą pojawia się tzw. „kołtun” tj. włosy zlepione ropno-surowiczą wydzieliną.
Jak leczyć wszawicę?
W przypadku zdiagnozowania wszawicy należy bezwzględnie leczyć nie tylko samego pacjenta, ale także obserwować i ewentualnie leczyć wszystkie osoby kontaktujące się blisko z pacjentem (rodzina). Do zwalczenia wszawicy konieczne jest zastosowanie odpowiedniego preparatu, który skutecznie likwiduje pasożyty. Obecnie stosowane są preparaty w postaci lotionu, żelu, szamponu i/lub kremu, można je dostać w aptekach. W trakcie leczenia należy bezwzględnie przestrzegać zasad i zaleceń co do sposobu użycia, tj. właściwej aplikacji, czasu działania oraz powtarzania kuracji. Po użyciu preparatu należy wyczesać włosy gęstym grzebieniem (zabieg ten usuwa martwe wszy oraz odklejone gnidy). Potem grzebień należy starannie oczyścić (można wykonać to przez zamrażanie lub zanurzenie we wrzącej wodzie).
Zastosowanie preparatu należy powtórzyć po 7-10 dniach. Specjalnym czynnościom poddane powinny być również rzeczy osobiste osoby zarażonej i osób z najbliższego otoczenia. Wszelkie ozdoby do włosów, grzebienie, szczotki należy wygotować lub zniszczyć. Ubrania, pościel należy wyprać w temperaturze co najmniej 60°C (temp. 53.5°C zabija wszy i ich jaja) lub chemicznie i wyprasować żelazkiem z funkcją pary szczególnie przy szwach. Rzeczy, których nie można wyprać trzeba spryskać preparatem owadobójczym, a następnie szczelnie zamknąć na 10 dni w foliowym worku, następnie wyczyścić na sucho lub mokro. W pomieszczeniach należy odkurzyć podłogę i meble. Pluszowe zabawki wyprać lub przetrzymać w zamrażalniku ok. 24-48 godzin.
Kiedy wszawica jest wyleczona?
Czas leczenia zależy od czasu trwania kuracji. Zasady i zalecenia co do sposobu użycia, tj. właściwej aplikacji, czasu działania oraz powtarzania kuracji znajdują się na opakowaniu i/lub ulotce dołączonej do opakowania odpowiedniego preparatu.
Profilaktyka wszawicy?
Dobre nawyki higieniczne i wiedza na temat wszawicy pozwolą na wczesne wykrycie obecności pasożytów i ich szybką eliminację. Najprostszym sposobem zapobiegania wszawicy jest w pierwszej kolejności edukacja, która powinna doprowadzić do powstania właściwych nawyków higienicznych od najmłodszych lat, związanych z korzystaniem z rzeczy osobistych (grzebienie, szczotki do włosów, ozdoby do włosów, itp.), zwłaszcza na kryć głowy.
Kolejnym krokiem jest systematyczna kontrola i sprawdzanie skóry głowy, a także właściwa jej pielęgnacja poprzez mycie włosów w miarę indywidualnych potrzeb (ale nie rzadziej niż raz w tygodniu), stosowanie odżywek ułatwiających rozczesywanie, codzienne czesanie i szczotkowanie włosów, związywanie dług ich włosów lub krótkie włosy ułatwiające pielęgnację
Jak zapobiegać wszawicy?
Zastosowanie kilku prostych zasad może uchronić nas i nasze dzieci przed wszawicą:
- dokonuj systematycznych przeglądów włosów dziecka (zwłaszcza okolic karku, skroni, za uszami),
- staraj się pamiętać o codziennym wyczesywaniu włosów,
- podczas zabawy z innymi dziećmi, treningów, zajęć grupowych, upinaj lub związuj włosy dziecka,
- przypominaj dzieciom o przestrzeganiu zasad higieny osobistej,
- uczulaj dzieci, aby nie wymieniały się z rówieśnikami rzeczami osobistymi (np. szczotką, grzebieniem, czapką).
Czego nie należy robić?
- Nie wolno!!!
Stosować u ludzi preparatów przeciw wszawicy przeznaczonych dla zwierząt. Mogą one działać toksycznie i/lub drażniąco na skórę głowy i przynosić skutki odwrotne do zamierzonego, a tym samym przedłużać i utrudniać leczenie.
- Bezwzględnie nie wolno!!!
Piętnować osoby dotkniętej wszawicą i jej rodziny. Wszawica może wystąpić w każdym środowisku niezależnie od statusu ekonomicznego i poziomu higieny. Powszechnie występująca stygmatyzacja pacjentów ze zdiagnozowaną wszawicą jest główną przyczyną braku wymiany informacji i tym samym utrudnia w znacznym stopniu podjęcie czynności mających na celu leczenie i zapobieganie tym pasożytom.
Dlaczego wszawica powraca?
Dbałość o higienę osobistą i status społeczny nie mają wpływu na częstość występowania wszawicy. Może się nią zarazić każda osoba przez kontakt z chorym lub jego rzeczami osobistymi. Zarażenie następuje w wyniku bliskiego kontaktu z chorym lub jego rzeczami osobistymi, ponadto zarażeniu się wszawicą sprzyjają duże skupiska ludzi.
Mity i fakty o wszawicy
Mity Fakty Wszawica wynika z brudu i braku higieny. Dbałość o higienę osobistą i status społeczny nie mają wpływu na częstość występowania wszawicy. Może się nią zarazić każda osoba przez kontakt z chorym lub jego rzeczami osobistymi. Wszy potrafią skakać i pływać. Pasożyty te poruszają się wyłącznie poprzez pełzanie. Zarażenie następuje w wyniku bliskiego kontaktu z chorym lub jego rzeczami osobistymi. Osobie dotkniętej wszawicą należy ogolić głowę. Nie należy golić głowy chorego. Powstające przy okazji golenia mikro uszkodzenia skóry głowy mogą stanowić wrota zakażeń bakteryjnych i/lub grzybiczych i przedłużenie procesu leczenia. Wystarczy zastosować dostępne preparaty zwalczające pasożyty.
Wszawica jest wyłącznie problemem estetycznym. Wszawica jest także problemem zdrowotnym. Powoduje wystąpienie swędzących grudek zapalnych, które po zdrapaniu mogą ulec wtórnym zakażeniom bakteryjnym. Zwierzęta domowe mogą być źródłem. Wesz ludzka nie bytuje na zwierzętach, dlatego nie jest konieczne przeglądanie sierści zwierząt w obawie, że mogą być przyczyną zakażenia. Dokładne umycie głowy szamponem pozwoli pozbyć się wszy. Wszy dzięki specjalnym odnóżom i pazurkom czepnym silnie przytwierdzają się do włosów. Gnidy są przyczepiane do włosów specjalną wydzieliną, która nie rozpuszcza się w wodzie i jest trud na do usunięcia. Wszy mają tylko dzieci. Zarażeniu się wszawicą sprzyjają duże skupiska ludzi. Dlatego choroba ta jest szczególnie popularna wśród dzieci uczęszczających do przedszkoli czy szkół
Grypa
Grypa u dzieci to jedna na najczęstszych chorób wirusowych układu oddechowego. Przyczyną choroby jest wirus grypy, który wywołuje dokuczliwe objawy. W tym przypadku domowe sposoby na grypę u dzieci nie pomogą. Koniecznie trzeba się zgłosić do lekarza, który przepisze leki na grypę u dzieci. W przeciwnym razie może dojść do groźnych powikłań.

Grypa u dzieci to jedna na najczęstszych chorób wirusowych układu oddechowego. Przyczyną choroby jest wirus grypy, który wywołuje dokuczliwe objawy, m.in. gorączkę. Rodzice zawsze pytają, jak długo trwa gorączka w przebiegu grypy u dzieci. W przypadku grypy raczej nie utrzymuje się ona długo - zwykle trwa kilka dni. Pojawiają się także inne niepokojące objawy grypy u dzieci.
W tym przypadku domowe sposoby na grypę u dzieci nie pomogą. Koniecznie trzeba się zgłosić do lekarza, który przepisze leki na grypę u dzieci. W przeciwnym razie może dojść do groźnych powikłań.
Grypa u dzieci - przyczyny. Jak można się zarazić?
Przyczyną choroby jest wirus grypy typu A lub B. Choroba przenosi się drogą kropelkową, można się nią łatwo zarazić poprzez bezpośredni kontakt z osobą chorą, a także poprzez dotykanie przedmiotów należących do chorego.
W grupie osób szczególnie narażonych na zakażenie są m.in. dzieci, ponieważ mają jeszcze niedojrzały układ odpornościowy. Znajdują się także w wysokiej grupie ryzyka rozwoju powikłań pogrypowych - dotyczy to zwłaszcza dzieci z zaburzeniami odporności (np. pierwotne niedobory odporności) lub chorobami przewlekłymi (np. cukrzyca). Znajdują się także w wysokiej grupie ryzyka rozwoju powikłań pogrypowych - dotyczy to zwłaszcza dzieci poniżej 2. roku życia, z zaburzeniami odporności (np. pierwotne niedobory odporności) lub chorobami przewlekłymi (np. cukrzyca).
Grypa u dzieci - objawy
Układ odpornościowy dziecka jest niedojrzały, dlatego przebieg zakażenia może być znacznie poważniejszy, niż u osób dorosłych. Poza tym dorosły zakaża przez 5 dni po ustąpieniu objawów. Dziecko może zakażać przez 10 dni lub dłużej (do 3 dni po ustąpieniu goraczki).
Do początkowych objawów grypy u dzieci należą:
Następnie dołączają objawy ze strony układu oddechowego:
- ból gardła
- (szczególnie przy przełykaniu, gardło jest także zaczerwienione)
- kaszel
- katar
oraz zapalenie spojówek i powiększenie węzłów chłonnych na szyi.
Mogą pojawić się także objawy ze strony przewodu pokarmowego, takie jak:
Na całkowite wyzdrowienie potrzeba zazwyczaj około dwóch tygodni.
W przebiegu grypy objawy ze strony układu oddechowego u małych dzieci mogą być dyskretne. U niemowląt i małych dzieci grypa często przebiega jako drgawki gorączkowe lub w postaci przypominającej sepsę – dziecko wysoko gorączkuje. Grypa może objawiać się u dzieci jako wysoka gorączka z towarzyszącym osłabieniem, bez kaszlu i innych objawów charakterystycznych dla grypy u dorosłych.
Niedocenianie grypy jako bardzo poważnej choroby niemowlak i dzieci wynika z trudności z jej rozpoznaniem. Grypa jest bardzo częstą chorobą dzieci w sezonie zimowym, jednak, ze względu na niespecyficzny przebieg, jej rozpoznanie i różnicowanie z innymi zakażeniami górnych dróg oddechowych sprawia trudności, o ile nie wykona się kosztownych badań wirusologicznych.
Grypa u dzieci
Grypę u dziecka łatwo pomylić z jesiennym przeziębieniem. Gdy maluch jest rozdrażniony, apatyczny, nie ma apetytu i ma wysoką gorączkę, może chorować na grypę. Jak postępować w przypadku tej choroby i kiedy udać się do lekarza?
Grypa u dzieci - diagnostyka
Zwykle diagnozę stawia się na podstawie objawów chorobowych. Dla pewności można wykonać testy oparte na badaniach biologii molekularnej albo szybkie testy immunofluorescencyjne.
Grypa u dzieci - leczenie. Leki na grypę u dzieci
Leczenie grypy u dzieci polega na łagodzeniu objawów choroby. Leki na grypę dla dzieci to preparaty przeciwgorączkowe i przeciwbólowe (np. paracetamol, ibuprofen dla dziecka). W zależności od objawów towarzyszących, lekarz może zalecić także leki przeciwkaszlowe (leki na kaszel dla dziecka w postaci syropu, żelu) czy łagodzące nieżyt nosa.
Dodatkowo u dzieci powyżej 1. roku życia można stosować lek na wirusy dla dziecka bez recepty (preparaty inozyny), która ma działanie przeciwwirusowe i wzmacnia odporność. Ważne jest także właściwe nawodnienie dziecka (np. ciepłe herbatki z miodem i cytryną, naturalne soki owocowe). Poza tym mały pacjent potrzebuje dużo spokoju, snu i wypoczynku. Należy także często wietrzyć pomieszczenie
Specjalistyczny lek na grypę (przeciwko wirusowi grypy, oseltamiwir) jest zalecany u pacjentów z grup wysokiego ryzyka. Należą do nich osoby cierpiące na choroby przewlekłe: układu oddechowego (np. mukowiscydoza, dysplazja oskrzelowo-płucna, astma), serca (wrodzone wady serca, niewydolność serca), niedobory odporności (np. wrodzone niedobory), choroby onkologiczne lub hematologiczne, cukrzyca, otyłość.
Należy pamiętać, że grypy nie leczy się antybiotykami. Lekarz może przepisać, gdy podejrzewa dodatkowo infekcję bakteryjną albo profilaktycznie – w celu zapobiegnięcia powikłaniom.
Ważne
Grypa u dziecka - nie lecz dziecka aspiryną
Jeśli dziecko jest chore na grypę, pod żadnym pozorem nie można mu podawać kwasu acetylosalicylowego, popularnej aspiryny, ze względu na możliwość ciężkiego uszkodzenia wątroby, czyli zespołu Reye’a.
Powikłania pogrypowe u dzieci
Nieleczona grypa u dzieci może doprowadzić do groźnych powikłań, takich jak:
- zapalenie ucha środkowego
- zapalenie płuc
- angina paciorkowcowa
- zaostrzenie chorób przewlekłych, np. astmy, cukrzycy
- zapalenie mięśni
- zapalenie mięśnia sercowego
- zespół Guillaina-Barrégo
Jak zapobiegać grypie u dzieci?
Konieczna jest izolacja dzieci chorych na grypę, ze względu na przenoszenie się choroby drogą kropelkową. Ważna jest także higiena osobista - należy myć ręce za każdy razem po kontakcie z chorym lub jego rzeczami. Zalecane są także szczepienia przeciwko grypie.
Szkarlatyna
Co to jest szkarlatyna?
Szkarlatyna to choroba zakaźna, powodowana przez bakterie. Infekcję powodują szczepy paciorkowców Streptococcus pyogenes.
W jaki sposób można zarazić się szkarlatyną?
Zakażenie paciorkowcami, wywołującymi szkarlatynę najczęściej dotyczy dzieci w wieku przedszkolnym i szkolnym. Infekcja szerzy się drogą kropelkową, a także przez bezpośredni kontakt z wydzielinami z dróg oddechowych chorego lub jego śliną.
Szkarlatyna u dzieci jest znacznie bardziej rozpowszechniona niż u osób dorosłych. Jest to wynikiem zarówno spędzania sporej ilości czasu w dużych, zamkniętych skupiskach, jak i niewystarczająco jeszcze wykształconych nawyków higienicznych.
Charakterystyczne objawy
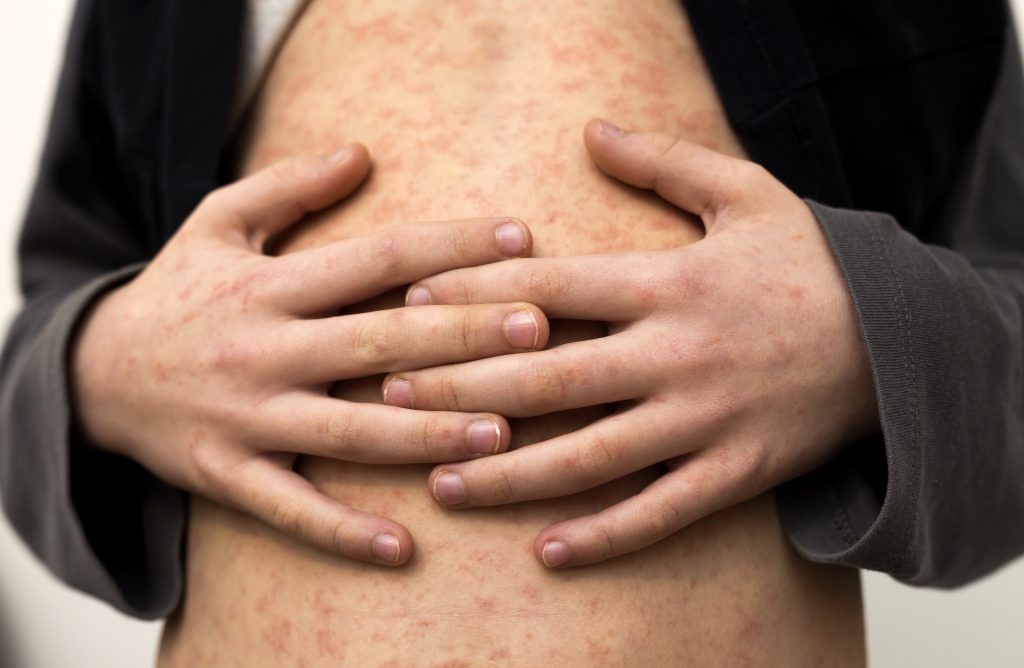
Szkarlatyna to choroba zakaźna, która ma nagły i gwałtowny początek. Dziecko jest wyraźnie osłabione i gorączkuje. Temperatura ciała może sięgać 39-40°C. W drugiej dobie choroby (sporadycznie w pierwszej) pojawia się charakterystyczna wysypka. Na początku choroby można zauważyć ją w zgięciach stawów i na tułowiu. Wysypka ma postać drobnych plamek lub grudek o lekko czerwonym zabarwieniu. Blednie ona pod wpływem ucisku. Ma to istotne znaczenie diagnostyczne, które ułatwia rozróżnienie szkarlatyny od innych schorzeń, w przebiegu których pojawia się wysypka. Wysypka zaczyna ustępować po 6-7 dniach. Można zaobserwować wtedy złuszczanie się skóry.
W przebiegu szkarlatyny typowy jest również biały nalot na języku, który w drugiej dobie znika, a jego miejsce zastępuje tzw. "malinowy język".
Leczenie szkarlatyny
Leczenie szkarlatyny najczęściej polega na zastosowaniu antybiotyku z grupy penicylin. Dodatkowo, można zastosować leki przeciwgorączkowe i przeciwbólowe, które poprawią komfort chorego. Aby złagodzić dokuczliwe objawy szkarlatyny w obrębie gardła: ból, obrzęk i trudności z przełykaniem, można sięgnąć po leki miejscowe z substancjami znieczulającymi, przeciwbólowymi i odkażającymi.
Zapobieganie
Nie ma skutecznej szczepionki przeciwko szkarlatynie.
Przebycie płonicy uodparnia tylko na konkretny typ egzotoksyny, która spowodowała pojawienie się objawów szkarlatyny.
Jedynym sposobem zapobiegania infekcji paciorkowcowej jest
- unikanie kontaktu z chorym
- częste mycie rąk
- przestrzeganie podstawowych zasad higieny.
Powikłania
Powikłania szkarlatyny nie zdarzają się często, o ile w porę rozpoczyna się antybiotykoterapię. Rokowania w takim przypadku są dobre, a pacjent po kilku dniach zaczyna czuć się coraz lepiej.
Powikłania szkarlatyny, które mogą wystąpić to:
- zapalenie ucha środkowego, ropne zapalenie węzłów chłonnych szyjnych, zatok przynosowych, ropowica dna jamy ustnej,
- zapalenie płuc, zapalenie opon mózgowo-rdzeniowych - są to groźne powikłania, które zdarzają się sporadycznie,
- zapalenie stawów, żółtaczka, zapalenie mięśni,
- ostre kłębuszkowe zapalenie nerek,
Inne choroby z którymi można pomylić szkarlatynę
Choroby zakaźne wieku dziecięcego, takie jak trzydniówka, różyczka, mononukleoza mogą mieć podobny przebieg do szkarlatyny. Szczegółowy wywiad lekarski, a także badanie pozwalające wykryć paciorkowce, umożliwiają postawienie prawidłowej diagnozy.
Inspekcja Sanitarna monitoruje liczbę zakażeń osób chorych na szkarlatynę. Lekarz ma obowiązek zgłosić zachorowanie do właściwej miejscowo Stacji Sanitarno-Epidemiologicznej.
Ospa
Co to jest ospa wietrzna?
Ospa wietrzna należy do grupy najbardziej zakaźnych chorób wieku dziecięcego. Przyczyną ospy wietrznej jest wirus Varicella Zoster, zazwyczaj przenoszony drogą kropelkową. Wirus ten odpowiada za zakażenia ospą wietrzną oraz półpaścem.
Ze względu na możliwość zarażenia przez wiatr choroba nazywana jest również wiatrówką. Wirus ospy wietrznej pozostaje w organizmie do końca życia i może uaktywnić się pod postacią półpaśca
U dzieci choroba ma zwykle lekki przebieg. Ospa u niemowlaka karmionego piersią zdarza się stosunkowo rzadko. Spowodowane jest to przyjmowaniem przeciwciał dostarczanych wraz z naturalnym mlekiem matki.
2. Zarażanie ospą wietrzną
Ospa z łatwością przenosi się na innych członków rodziny i rówieśników w szkole, ponieważ wirus rozprzestrzenia się przez powietrze, drogą kropelkową lub przez płyn z pęcherzy.
Istnieje również możliwość zarażenia wirusem ospy w sposób pośredni - przez kontakt z częściami garderoby i innymi przedmiotami, z którymi miał styczność chory. Zakażenie ospą jest możliwe 5 dni przed wystąpieniem objawów i 5 dni po pojawieniu się wysypki.
Ospa wietrzna ujawnia się po około 10-14 dni po zarażeniu. Większość ludzi zaraża się wirusem ospy wietrznej do 15. roku życia, jednak prawdopodobieństwo zachorowania istnieje w każdym wieku.
3. Objawy ospy wietrznej
Przechorowanie ospy wietrznej daje odporność na ponowną infekcję. Wirus zostaje w organizmie do końca życia w formie utajonej, m.in. w zwojach nerwowych. W warunkach obniżonej odporności może się uaktywnić i wywołać półpaśca.
Charakterystyczne objawy ospy to:
- złe samopoczucie,
- uczucie ogólnego rozbicia,
- ból głowy,
- wysoka gorączka (37-40 stopni Celsjusza),
- wykwity skórne, które kolejno przeobrażają się z małej, czerwonej plamki w grudkę, potem w pęcherzyki wypełnione płynem, a następnie w strupki,
- uporczywy świąd skóry.
Główny objaw ospy wietrznej, a więc wysypka pojawia się na tułowiu, potem na szyi, twarzy, głowie, ramionach i nogach. Rzadko krostki zajmują dłonie i stopy. Pęcherzyki można zaobserwować czasem na narządach płciowych. Co ciekawe, możliwa jest ospa w jamie ustnej, na podniebieniu twardym, policzkach
Zmiany skórne związane z ospą na błonach śluzowych wykazują tendencję do owrzodzenia. W miejscu odpadniętych strupków widać często blizny. Niektóre są prawie niewidoczne, inne - głębsze - towarzyszą człowiekowi do końca życia. W ciężkich przypadkach ospy objawem może być wysypka krwotoczna.
Ospa u dorosłych ma cięższy przebieg niż u dzieci 4. Kto może się zarazić ospą wietrzną?
Ospa wietrzna to bardzo powszechna choroba zakaźna, która dotyka nie tylko najmłodszych pacjentów, ale również osoby dorosłe. Kto może się nią zarazić? Wszystkie te osoby, które dotychczas nie chorowały na ospę.
Na zakażenie podatni są również ci pacjenci, którzy nie przyjmowali szczepienia przeciwko ospie. Popularna choroba o charakterze zakaźnym może wystąpić również u tych osób, które na co dzień pracują w żłobku, przedszkolu, szkole, domu dziecka czy innej placówce opiekuńczej.
Zachorowanie na ospę lub przyjęcie szczepienia przeciwko tej chorobie zakaźnej powoduje, że pacjent zyskuje trwałą odporność. Należy nadmienić, że przebieg ospy w przypadku pacjentów dorosłych jest znacznie cięższy niż u małych dzieci.
5. Ospa u dzieci – rozpoznanie i przebieg choroby
Jak wygląda ospa u dzieci? Ospa wietrzna u dzieci, określana również jako wiatrówka to niezwykle powszechna chorobą zakaźna, wywoływana przez Varicella Zoster Virus.
Do zakażenia dochodzi drogą kropelkową oraz przez kontakt z zakażonym wirusem materiałem. Zainfekowaniu innych osób sprzyja mówienie, śpiewanie, kichanie, kaszel.
Ospa wietrzna u dziecka może przenosić się także wtedy, gdy inne dzieci mają bezpośredni kontakt z zawartością pęcherzy chorobowych. Jak wyglądają początki ospy u dzieci?
Ospa dzień po dniu jest kwestią, która szczególnie interesuje rodziców dzieci chodzących do żłobka czy przedszkola oraz rodziców dzieci w wieku szkolnym.
Początek ospy u dziecka to czas, kiedy maluch może uskarżać się na dolegliwości bólowe głowy, gorączkę, osłabienie i obniżony nastrój.
Początek ospy wietrznej u dzieci wiąże się również z pojawieniem charakterystycznej, swędzącej wysypki. Plamki i grudki, zmieniające się z czasem w pęcherzyki pojawiają się zazwyczaj w drugiej dobie gorączki.
Ospa u starszych dzieci wygląda niemal tak samo jak ospa u niemowląt. Pęcherzyki ulegają przekształceniu w krosty ospy, a następnie strupki. Przemiana zmian skórnych trwa u pacjentów zazwyczaj siedem dni.
Kiedy zaobserwować można pierwsze objawy ospy u dzieci lub pierwszej objawy ospy u niemowlaka? U niektórych osób objawy chorobowe mogą pojawić się dopiero po trzech tygodniach od zakażenia.
5.1. Diagnozowanie i leczenie ospy u dzieci
Diagnozowanie ospy wietrznej zazwyczaj opiera się na podstawie charakterystycznych swędzących zmian skórnych. Jeśli rodzic zaobserwuje u malucha pierwsze objawy ospy wietrznej u dziecka, powinien jak najszybciej zgłosić się do lekarza pierwszego kontaktu lub pediatry.
Czasami rozpoznanie choroby wywoływanej wirusem ospy opiera się na podstawie badań serologicznych lub techniki PCR.
Co na ospę u dzieci? Ospa wietrzna u niemowląt (ospa wietrzna u niemowlaka) wymaga odpowiedniego leczenia, podobnie jak ospa u dzieci starszych. Wskazane jest podawanie leków przeciwgorączkowych oraz przeciwświądowych.
Pod żadnym pozorem rodzicem nie powinni podawać dzieciom leków z kwasem salicylowym. Przykładem takiego środka może być np. aspiryna. Zamiast tego, wskazane jest podawanie środków zawierających paracetamol.
Objawy ospy wietrznej u dzieci takie jak swędzące krostki ospy bywają bardzo problematyczne. Warto pamiętać o skróceniu paznokci dziecku. Dzięki temu zminimalizujemy ryzyko, że dziecko zacznie grudki rozdrapywać. Jeśli problemem jest ospa u rocznego dziecka lub ospa u dwulatka, rodzic powinien pomyśleć o zakładaniu maluchowi bawełnianych rękawiczek na czas snu.
Ospa - jak długo w domu powinno zostać dziecko? Okazuje się, że pierwszy spacer powinno się pójść dopiero po czternastu dniach od chwili zaobserwowania pierwszych objawów chorobowych. Zarażanie ospą może odbywać się za pośrednictwem drogi kropelkowej. Warto mieć to na uwadze.
6. Ile trwa ospa wietrzna i jak postępować w przypadku wiatrówki?
Jak długo trwa ospa wietrzna? Okazuje się, że ospa może trwać nawet dwadzieścia jeden dni. Okres wylęgania ospy wynosi zazwyczaj czternaście lub siedemnaście dni, może się jednak wahać w granicach od dziesięciu dni do trzech tygodni.
Pacjent może zarażać inne osoby zanim jeszcze pojawią się zmiany skórne w postaci wysypki. Zakaźność utrzymuje się momentu, w którym świeże pęcherzyki przekształcą się w strupki. W praktyce oznacza to, że ospa nie jest niebezpieczna dla reszty otoczenia po siedmiu, dziesięciu dniach, po zaschnięciu ostatnich wykwitów skórnych.
Ospa u dzieci – ile trwa? Okazuje się, że w przypadku najmłodszych pacjentów choroba utrzymuje się około czternastu dni.
7. Jak wygląda wysypka w przebiegu ospy
Jak wygląda ospa wietrzna w praktyce? Jakie charakterystyczne zmiany skórne wywołuje ta choroba zakaźna? W początkowej fazie ospy wietrznej zaobserwować można rozsiane na całym ciele czerwone plamki, które w późniejszym czasie zmieniają się w drobnopęcherzykowe, wypukłe krostki wewnątrz których z płynem surowiczym.
Grudki i pęcherzyki mogą wystąpić zarówno na rękach, udach, łydkach czy pachwinach, jak i na szyi, tułowiu czy policzkach. U znacznej części pacjentów wysypkę zaobserwować można na owłosionej skórze głowy. Przedostatnim etapem w przebiegu ospy jest zasychanie pęcherzyków w strupki.
Na ostatnim etapie choroby strupki odpadają, nie pozostawiając blizn. Blizny po ospie występują wyłącznie wtedy, gdy zmiany skórne uległy nadkażeniu.
8. Wrodzona ospa wietrzna u noworodków
Zakażenie ospą wietrzną w przypadku kobiet ciężarnych jest o tyle niebezpieczne, że wiąże się z ryzykiem przeniesienia wirusa Varicella Zoster na płód. Ospa wietrzna u ciężarnej między trzynastym a dwudziestym tygodniem ciąży może skutkować wrodzoną ospą wietrzną u noworodka.
W skład zespołu ospy wietrznej wrodzonej wchodzą następujące objawy:
- niska masa urodzeniowa,
- przebarwienia skórne,
- blizny,
- deformacje kończyn,
- wodogłowie,
- małogłowie, inaczej mikrocefalia,
- niepełnosprawność intelektualna,
- zaćma,
- zapalenie siatkówki i naczyniówki,
- małoocze,
- defekty związane z ośrodkowym układem nerwowym,
- atrofia korowo-podkorowa.
Dodatkowo, u dziecka mogą wystąpić dysfunkcje związane ze zwieraczem cewki moczowej i odbytu. Noworodek może cierpieć na wodonercze, pęcherz neurogenny.
9. Jak zapobiegać ospie u dzieci?
Wielu rodziców zastanawia się w jaki sposób można zapobiegać ospie u dzieci. Profilaktyka takich chorób jak ospa wietrzna czy półpasiec opiera się na trzech istotnych elementach. Pierwszym elementem są szczepienia, drugim izolacja. Trzeci element to profilaktyka bierna z zastosowaniem immunoglobuliny.
Szczepionka przeciwko ospie wietrznej
Szczepionka przeciwko ospie wietrznej polega na podaniu żywego, osłabionego (atenuowanego) szczepu wirusa. Zalecane jest przyjęcie dwóch dawek szczepionki.
Szczepienie ochronne można stosować od dziewiątego miesiąca życia, warto jednak poczekać do chwili, w której maluch ukończy dwanaście miesięcy. Najlepszy czas na szczepienie to ten między dwunastym, a osiemnastym miesiącem życia dziecka.
Warto nadmienić, że istnieją pewne przeciwwskazania do podania szczepionki. To przede wszystkim: ciężkie niedobory odporności, chłoniaki oraz choroby nowotworowe, w trakcie których doszło do zajęcia szpiku bądź układu chłonnego.
Izolacja
Osoby, u których zdiagnozowano ospę wietrzną nie powinny przebywać w towarzystwie osób podatnych na zarażenie. Zalecana jest izolacja chorych. Infekcja może być szczególnie niebezpieczna dla pacjentek ciężarnych, które dotychczas nie chorowały na ospę lub nie były szczepione przeciwko tej chorobie oraz osób z obniżoną odpornością.
Profilaktyka bierna z zastosowaniem immunoglobuliny
Immunoprofilaktyka bierna z zastosowaniem swoistej immunoglobuliny IVIG wskazana jest w przypadku noworodków, których mamy zachorowały na ospę wietrzną między piątym dniem przed rozwiązaniem do drugiego dnia po rozwiązaniu.
10. Ospa w ciąży
Ospa wietrzna może stanowić niebezpieczeństwo dla ciężarnych, które w okresie dzieciństwa nie zachorowały na tę chorobę zakaźną lub nie mają szczepienia ochronnego przeciwko ospie.
Dodatkowo, choroba jest bardzo niebezpieczna dla rozwijającego się płodu, zwłaszcza jeśli do zakażenia dojdzie w pierwszym trymestrze ciąży. Zarażenie ospą w tym okresie może doprowadzić do zespołu ospy wietrznej wrodzonej lub do obumarcia płodu.
Jeśli do zakażenia ospą dojdzie po dwudziestym tygodniu ciąży, taka sytuacja może doprowadzić do występowania półpaśca u dziecka. Infekcja może wystąpić w początkowych latach życia malucha. Jeśli ciężarna zachoruje pod koniec ciąży, u dziecka może wystąpić noworodkowa ospa wietrzna.
11. Półpasiec a ospa wietrzna
Ospa wietrzna wywołuje zmiany drobnopęcherzykowe, które są rozsiane na różnych częściach ciała, również na owłosionej skórze głowy. Dodatkowo, zmiany skórne spowodowane ospą wietrzną mogą umiejscowić się na błonie śluzowej jamy ustnej czy okolic intymnych.
W trakcie choroby pacjenci uskarżają się zazwyczaj na słabe samopoczucie, dolegliwości bólowe głowy, wysoką gorączkę oraz swędzenie skóry.
U osób zakażonych półpaścem, zmiany skórne mają charakter asymetryczny. Są zlokalizowane ogniskowo, po jednej stronie ciała. Najczęściej zaobserwować je można w obrębie nerwów międzyżebrowych. W przebiegu choroby, oprócz zmian skórnych, mogą pojawić się również następujące objawy:
- dolegliwości bólowe mięśni,
- dolegliwości bólowe głowy,
- gorączka,
- dreszcze,
- ból w miejscu wysypki,
- osłabienie,
- światłowstręt.
12. Leczenie ospy wietrznej
Jak leczyć ospę? Pojawienie się na skórze pierwszych wykwitów to znak, że trzeba udać się do lekarza. W celu zdiagnozowania choroby mogą być przeprowadzone badania serologiczne lub wykrywające genetyczny materiał wirusa. W celu diagnozy można również pobrać płyn z pęcherzyków.
Dostępne w aptece leki mogą obniżyć gorączkę i bóle związane ze wstępną infekcją wirusową ospy. Dzieci nie powinny zażywać aspiryny lub leków zawierających jej pochodną ze względu na ryzyko rozwinięcia się syndromu Reye'a (dotkliwa choroba związana z dysfunkcją mózgu i śmiercią).
Natomiast osobom z zaburzeniami odporności zaleca się podawanie leków przeciwwirusowych.
- po myciu skórę osuszamy delikatnie, bez tarcia,
- codziennie myjemy ciało w wodzie z dodatkiem nadmanganianu potasu,
- istotne jest częste mycie rąk,
- pęcherzyków nie należy zasypywać pudrem, gdyż może to powodować ból i prowadzić do rozwoju infekcji,
- przy wysypce na narządach płciowych można przygotować nasiadówkę z dodatkiem rumianku,
- jeśli pęcherze znajdują się w ustach podawajmy rozdrobnione jedzenie, w postaci papki.
13. Powikłania ospy wietrznej
Możliwe powikłania po ospie wietrznej to:
- zapalenie opon mózgowych,
- zapalenie płuc,
- liszajec,
- róża,
- sepsa,
- ropowica,
- zapalenie tkanki łącznej,
- płonica,
- TTS,
- zespół Guillaina-Barrego,
- porażenie nerwów czaszkowych,
- zapalenie rdzenia kręgowego,
- zapalenie wątroby,
- zespół ataksji móżdżkowej.
14. Szczepienia przeciw ospie wietrznej
Polskie Ministerstwo Zdrowia zachęca do szczepienia przeciw wiatrówce. Ospa zazwyczaj ma łagodny przebieg, ale wymaga pozostania w domu, łatwo się rozprzestrzenia i może doprowadzić do groźnych powikłań.
Szczególnie narażone na niebezpieczeństwo są kobiety w ciąży, u których wirus ospy w pierwszym trymestrze może zaszkodzić płodowi, powodując tzw. zespół ospy wietrznej wrodzonej: blizny, deformacje, zaburzenia wzroku i układu nerwowego.
Treść artykułu jest całkowicie niezależna. Znajdują się w nim linki naszych partnerów. Wybierając je, wspierasz nasz rozwój.
Potrzebujesz konsultacji z lekarzem, e-zwolnienia lub e-recepty? Wejdź na abcZdrowie Znajdź Lekarza i umów wizytę stacjonarną u specjalistów z całej Polski lub teleporadę od ręki.
Profilaktyka zapobiegania wszawicy
Przedszkolaki z poszczególnych grup wykonały plakaty dotyczące zapobiegania i profilaktyki w walce z wszami.



